Medikamente
· Abbaubremsende Medikamente (Antiresorptiva)
Bisphosphonate:
- Wirkmechanismus
- Effekte auf den Knochen
- Welche Bisphosphonate gibt es?
- Nebenwirkungen und Einnahmevorschriften
Wirkmechanismus
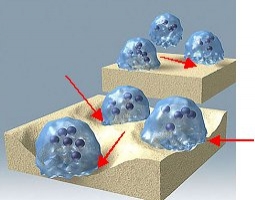
Bisphosphonate sind sehr effektiv bezüglich der Normalisierung einer erhöhten Knochenabbaurate, indem diese eine Art mechanische Schutzhülle um die einzelnen Knochenbälkchen bilden und so einen weiteren knöchernen Abbau im Rahmen des Remodeling durch die Osteoklasten (knochenabbauende Zellen) verhindern (siehe Ursachen unter der Rubrik Osteoporose). Die Bisphosphonate reichern sich sozusagen zwischen der Knochenoberfläche und den Osteoklasten an (rote Pfeile). Des weiteren führen die Bisphosphonate zu einer Zerstörung der Osteoklasten (Apoptose), d.h. die Lebensdauer der Osteoklasten wird verkürzt. Auf der Abbildung sieht man im Hintergrund eine ungestörte Knochenoberfläche, die gerade von Osteoklasten „angegriffen“ wird. Im Vordergrund erkennt man die Lakunen („Löcher“), welche von den Osteoklasten (blaue Zellen) bereits in den Knochen „gefressen“ worden sind (Bild: Gary Carlson, Novartis Oncology – www.gcarlson.com/cellular_osteoclast.htm). Moderne Bisphosphonate (die sog. Aminobisphosphonate) wie Alendronat und Risedronat haben gegenüber älteren Bisphosphonaten wie z.B. Etidronat den Vorteil, dass sie sich speziell unter der Oberfläche von diesen Osteoklasten anreichern (sammeln). Osteoklasten sondern Säuren ab, um den Knochen aufzulösen. Da die Aminobisphosphonate eine basische Endgruppe (eben die zu ihren Namen führenden Aminogruppe) tragen, werden diese von der abgesonderten Säure „angezogen“. Dadurch müssen diese nicht mehr die gesamte Knochenoberfläche „überziehen“, sondern nur diejenigen Bereiche, wo eben gerade die Osteoklasten (die „Angreifer) ihre Aktivität entfalten. Die modernen Aminobisphosphonate sind daher wesentlich aktiver als die älteren Bisphosphonate wie z.B. Etidronat, weshalb hier bereits viel geringere Dosierungen ausreichen, um den gewünschten Effekt zu erzielen.
Bisphosphonate bewirken so eine effektive Hemmung des weiteren Knochenabbaus. Daneben kommt es – wahrscheinlich über die normale Aktivität der knochenaufbauenden Zellen, der Osteoblasten, in der Regel auch zu einer gewissen Zunahme der Knochendichte von ca. 2-3% pro Jahr, zumindest während der ersten 3 Jahre der Behandlung. Diese Knochendichtezunahme ist vor allem eine Folge der (zwar ebenfalls durch die Bisphosphonate reduzierten) Aktivität der Osteoblasten und nicht eine unmittelbare Wirkung der Bisphosphonate auf den Knochen. Häufig fragen Patienten nach „diesem neuen Medikament „Fasomux“, welches den Knochen wieder aufbaut“. Hierzu ist zu sagen, dass dieses Medikament erstens „Fosamax®“ heisst, zweitens gar nicht so neu ist („Fosamax®“ gibt es immerhin schon seit einigen Jahren) und drittens keineswegs den Knochen aufbaut, sondern die Abbaurate bremst! Wichtigste Wirkung der Bisphosphonate ist die Senkung der Knochenbruchrate bzw. des Knochenbruchrisikos! Vor allem die Rate der Wirbelbrüche reduziert sich unter Behandlung mit Bisphosphonaten um ca. 50% bzw. – wenn schon mehrere Wirbelbrüche vorhanden sind – um bis zu 90% gegenüber unbehandelten osteoporotischen Patientinnen. Auch am Oberschenkelhals konnte unter einigen Aminobisphosphonaten eine Reduktion der Bruchhäufigkeit um annähernd 50% nachgewiesen werden. Ein Nachteil der Bisphosphonate ist allerdings, dass diese in den Knochen eingebaut werden und dort mit einer Halbwertszeit von ca. 10 Jahren sehr lange verbleiben. Daher sollten Bisphosphonate wegen nicht sicher auszuschließender Missbildungen während einer Schwangerschaft auf keinen Fall gegeben werden (dies trifft jedoch für die meisten Medikamente zu). Generell besteht die Zulassung für den Einsatz der Bisphosphonate derzeit nur zur Behandlung der Osteoporose für Frauen nach der Menopause („postmenopausale Osteoporose“), allerdings werden sie mittlerweile aufgrund des Wirkmechanismus zunehmend auch bei jüngeren Frauen eingesetzt. Dies sollte aber nur nach sorgfältiger Überprüfung der Behandlungsnotwendigkeit geschehen.
Welche Bisphosphonate gibt es?
Derzeit werden vor allem folgende Bisphosphonate eingesetzt:
| Alendronat (Fosamax®) | Tablette (Aminobisphosphonat) |
| Risedronat (Actonel®) | Tablette (Aminobisphosphonat) |
| Etidronat (Didronel®, Didronel-Kit®, Etidronat Jenapharm) | Tablette |
| Pamidronat (Aredia®) | intravenös zu verabreichen |
| Bondronat (Ibandronat®) | intravenös zu verabreichen |
| Zolendronat (Zometa®, in der Entwicklung) | intravenös zu verabreichen |
Gemeinsam haben alle Bisphosphonate die Eigenschaft, die Aktivität der Osteoklasten und damit die Knochenabbaurate zu bremsen bzw. zu stoppen, wenngleich in unterschiedlichem Ausmaß. Die für den Behandlungserfolg wichtigere Senkung der Knochenbruchrate ist aber bisher sicher nur für die modernen sog. Aminobisphosphonate nachgewiesen, nämlich Alendronat und Risedronat. Daher sollte diesen in der Regel der Vorzug gegeben werden, wenn man sich zu einer Therapie mit einem Bisphosphonat entschließt. Die Dosierung beträgt bei Alendronat (Fosamax®) 10mg tgl., bei Risedronat (Actonel®) 5mg tgl., wobei von beiden Präparaten mittlerweile eine „Wochentablette“ existiert (Fosamax® 70mg bzw. Actonel® 35mg), d.h. man braucht nur eine Tablette einmal pro Woche einzunehmen. Dies ist besonders wegen der möglichen Nebenwirkungen und wegen des nicht ganz unproblematischen Einnahmemodus von Bedeutung. Vor allem Etidronat (Didronel®) hat mittlerweile wegen der schwächeren bzw. nicht gesicherten Wirkung auf das Knochenbruchrisiko an Bedeutung verloren. Für Etidronat fallen die Frakturdaten (Wirkung auf die Knochenbruchrate) in den bisherigen Studien nicht so eindeutig positiv aus, wie für die Aminobisphosphonate. Dafür ist die Nebenwirkungsrate unter Etidronat in der Regel geringer als für diese, außerdem besitzt Etidronat den Vorteil, dass es nur alle 3 Monate für nur jeweils 14 Tage eingenommen werden muss. Bei Etidronat Jenapharm® handelt es sich um das identische Präparat, dieses ist zwar billiger als Didronel®, hat aber bis dato noch keine Zulassung zur Behandlung der Osteoporose (diese wird aber demnächst erwartet). Etwas problematisch erscheint mir das Medikament Didronel-Kit®. Dieses ist ein Kombinationspräparat aus Etidronat (14 Tabletten) und Calcium (76 Tabletten à 500mg elementares Calcium). Man nimmt zuerst 14 Tage die weißen Tabletten (Etidronat, der eigentliche Wirkstoff) ein, anschließend 76 Tage lang Calcium (blaue Tabletten) bis die Packung aufgebraucht ist. Das klingt ziemlich einfach. Allerdings sind 500mg Calcium letztlich zu wenig (die Dosierung sollte ja ca. 1000mg tgl. betragen), außerdem fehlt das so wichtige Vitamin D in dieser Kombination. Somit müsste man zusätzlich zu dem Medikament Didronel-Kit® noch extra 500mg Calcium und 1000 I.E. Vitamin D einnehmen. Dann wird die Einnahme allerdings schon wesentlich komplizierter. Da es sich aber bei dem im Didronel-Kit® enthaltenen Etidronat gegenüber den Aminobisphosphonaten ohnehin um ein weniger wirksames Medikament handelt, bevorzugen wir in der Regel die Aminobisphosphonate Alendronat oder Risedronat.
Die in der oben angeführten Tabelle drei letzten Bisphosphonate (Pamidronat, Bondronat und Zolendronat) müssen intravenös als Infusion oder Spritze verabreicht werden. Hier existiert noch keine Tablettenform. Außerdem sind diese bisher noch nicht zur Behandlung der Osteoporose zugelassen. Der Vorteil dieser Präparate liegt darin, dass bei magenempfindlichen Patienten evtl. Nebenwirkungen der Bisphosphonate in Tablettenform vermieden werden können und diese nur in größeren Abständen – sozusagen als Depotpräparat – gegeben werden müssen. Beim Pamidronat (Aredia®) und Ibandronat (Bondronat®) betragen die Abstände in der Regel 3 Monate. Das ganz neue (noch nicht bei uns zugelassene) Zolendronat (Zometa®) soll sogar nur noch einmal im Jahr als Infusion gegeben werden müssen. Dies scheint fast schon zu schön, um wahr zu sein. Aber auf jeden Fall tun sich hochinteressante Möglichkeiten auf.
Nebenwirkungen und Einnahmevorschriften
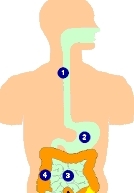
Bisphosphonate können die Schleimhäute reizen. Das ist auch die hauptsächliche unerwünschte Nebenwirkung bei diesen Medikamenten. Betroffen sind bei der Einnahme in Tablettenform hiervon natürlich vor allem die Schleimhaut der Speiseröhre (1), des Magens (2) und des Darms(3/4). Die möglichen Nebenwirkungen äußern sich daher hauptsächlich in Form von Übelkeit, Aufstoßen, Sodbrennen, Magenschmerzen oder Krämpfen. Betroffen sind davon besonders Patientinnen und Patienten, die ohnehin in diesem Bereich empfindlich sind. Daher sind hier die Einnahmevorschriften streng zu beachten. Bisphosphonate sollten möglichst (morgens und nüchtern) im Stehen mit einem großen Glas Leitungswasser eingenommen werden. Anschließend sollte man sich mindestens ½ Stunde nicht hinlegen! Dadurch soll sichergestellt werden, dass die Passage durch die Speiseröhre und den Magen möglichst schnell geschieht und die Tablette nicht in irgendeiner möglicherweise vorhandenen Ausbuchtung in der Speiseröhre steckenbleibt (Bild: www.josefsklinik.de/josefhtm/ endoskop.htm).
Die Bisphosphonate sind von der chemischen Struktur her sehr ähnlich aufgebaut wie der Knochen selbst. Das ist der Grund, dass sich diese Bisphosphonate fast ausschließlich im Knochen anreichern, wo sie letztlich auch hin sollen. Stellen Sie sich vor, Sie essen Hühnchen und verschlucken versehentlich ein kleines Stück Hühnerknochen. Dieses kann im Magen/Darm nicht verdaut werden und wird irgendwann auf natürlichem Weg nach der Magen-Darm-Passage wieder zum Vorschein kommen. Ebenso werden die Bisphosphonate „schlecht verdaut“. Genauer gesagt wird nur ein sehr geringer Anteil des eingenommenen Medikaments tatsächlich im Darm aufgenommen (resorbiert). Um diese sowieso schon sehr schwierige Aufnahme nicht ganz unmöglich zu machen, sollte der Magen tunlichst leer sein. Deshalb sollten die Bisphosphonate immer möglichst nüchtern, also gleich morgens nach dem Aufstehen eingenommen werden.
Bei den Bisphosphonaten, die als Infusion verabreicht werden, entfällt die Magen-Darm-Passage, weshalb die Gefahr dieser Nebenwirkungen nicht besteht. Diese werden meist Patientinnen und Patienten empfohlen, die entweder die Tablettenform nicht vertragen oder bettlägerig sind. Auch bei Patientinnen und Patienten, die aufgrund anderer Krankheiten bereits sehr viele andere Medikamente einnehmen müssen, sollte man an diese Option denken. Allerdings muss hier noch einmal betont werden, dass für diese Präparate bisher kein den Aminobisphosphonaten entsprechendes Wirkprofil hinsichtlich der Reduktion der Knochenbruchrate nachgewiesen ist. Solange dies nicht der Fall ist, bevorzugen wir – so weit als möglich – derzeit immer noch die Aminobisphosphonate. Durch die Einführung der Wochentabletten scheint das Auftreten der beschriebenen Nebenwirkungen im Magen-/Darm-Bereich auch seltener zu werden, da der evtl. Reiz auf die Schleimhaut nur noch einmal in der Woche (nach Einnahme) auftritt und das ganze System (Speiseröhre, Magen, Darm) anschließend wieder eine ganze Woche Zeit zur Regeneration hat.
